舌根乳头状瘤(乳头状瘤舌根图片)
卵巢肿瘤可根据组织病理学特征分为 上皮细胞肿瘤,生殖细胞肿瘤,性索间质肿瘤和转移瘤。认识影像与病理学的相关性有助于进一步了解肿瘤的亚型。
上皮细胞肿瘤是最常见的类别,可以是 良性,交界性或恶性的。具体的亚型包括 浆液性(最常见),黏液性,浆黏液性,子宫内膜样,透明细胞,Brenner和未分化。
高级别浆液性囊腺癌在卵巢恶性肿瘤中占大多数,也是卵巢癌死亡的主要原因。 浆液性肿瘤通常是单侧和双侧的, 黏液性肿瘤则更大、单侧和多房的。实性成分,增厚的分隔和乳头状突起,特别是富血管性的,提示为交界性或恶性病变。
子宫内膜样癌和透明细胞癌可在子宫内膜异位症内发生。 纤维性肿瘤(囊性腺纤维瘤,腺纤维瘤,纤维瘤,Brenner瘤)的实性成分表现为T2低信号,而 畸胎瘤则含有脂肪。其他卵巢恶性生殖细胞肿瘤的非特异性影像学表现可通过肿瘤标志物来缩小诊断。 性索间质肿瘤通常为实性,其激素分泌的继发体征可能是其诊断线索。
本文介绍了卵巢和远端输卵管的解剖结构,肿瘤组织学亚型的起源,卵巢肿瘤的临床特征和流行病学以及US,CT和MRI在卵巢检查中的应用。主要重点是 多种卵巢肿瘤亚型的影像和病理学特征。
卵巢肿瘤分类示意图
卵巢肿瘤可大致分为四大类: 上皮细胞,生殖细胞,性索-间质和转移。
Ovarian neoplasms can be broadly divided into four main categories: epithelial cell, germ cell, sex cord–stromal, and metastases.
卵巢肿瘤影像评估的思维导图
↓ ↓ ↓
未定性的卵巢肿瘤
第1步:是否含有脂肪?
1、 含脂肪
2、不含脂肪 ↓↓
第2步:实性成分表现为T2低信号吗?
1、是的
2、不是 ↓↓
第3步:不含脂肪且实性成分非T2低信号的卵巢肿瘤,患者年龄?
1、<30岁
(上述肿瘤均体积较大,瘤内可见出血[T1脂肪抑制序列高信号];典型表现为囊实性[无性细胞瘤除外])
2、>30岁 ↓↓
第4步:评估肿瘤实性和囊性成分的比例
1、囊实性
①多为单侧
可见出血区和/或子宫内膜增厚、子宫内膜癌:
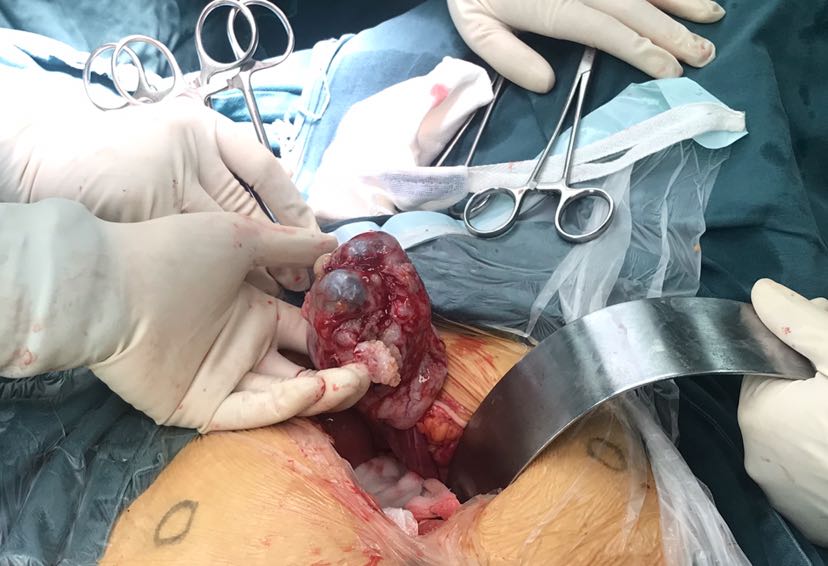
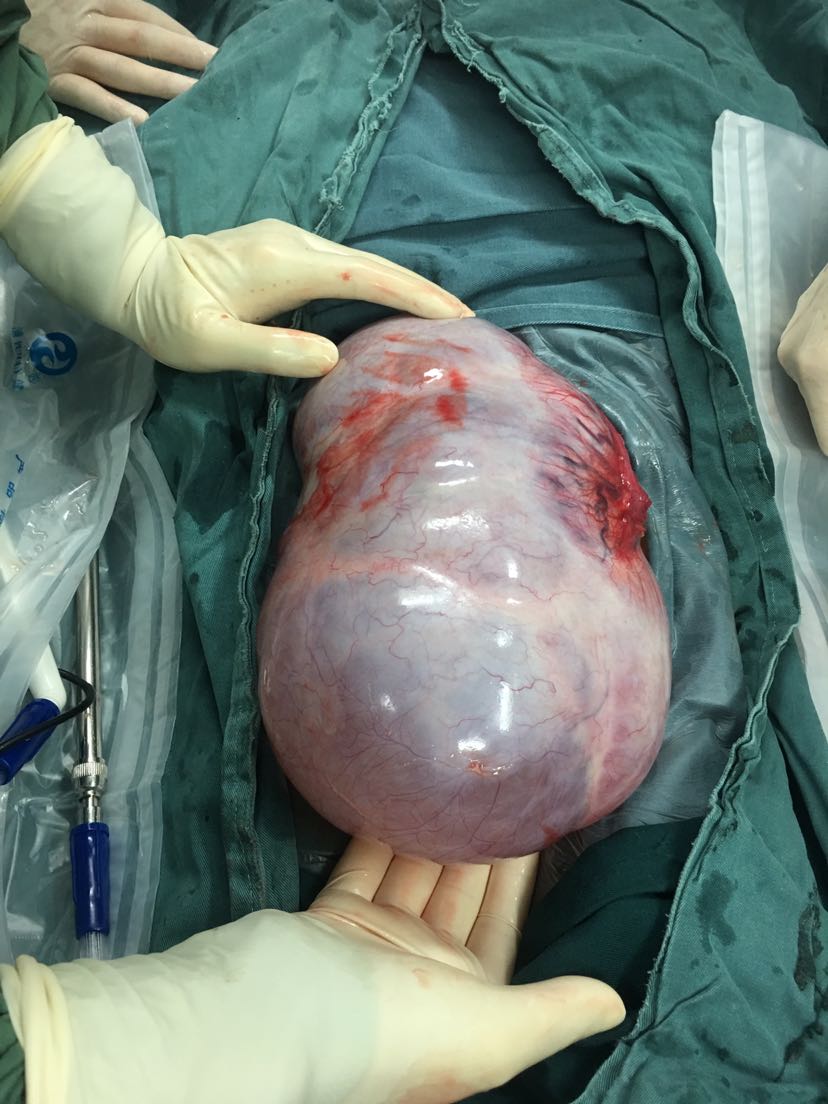
和子宫内膜异位症相关:
②多为双侧
2、实性为主
①单侧
②双侧
3、囊性为主
①单房
分隔厚、内壁不规则或少量实性成分,有强化?
无上述表现:
有上述表现:
②多房
单侧:
双侧:
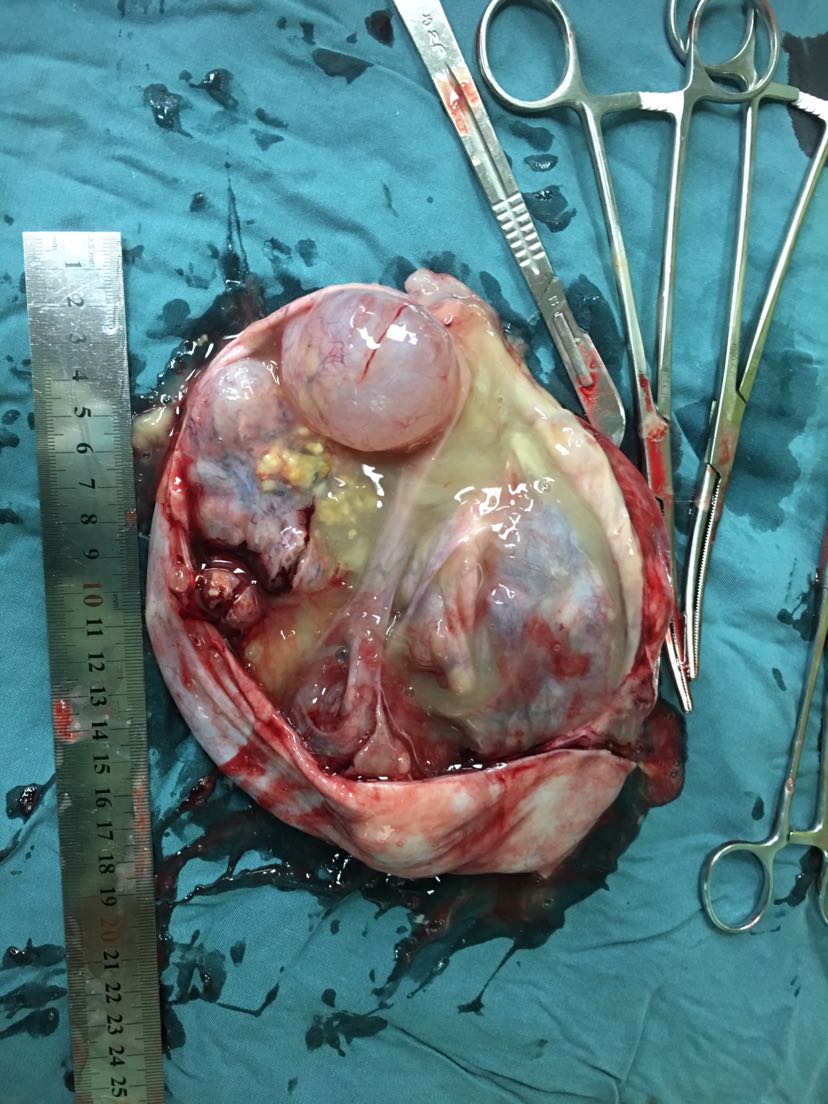
卵巢肿瘤的多模态成像
(主要应用、优势、限度)
超声:
MRI:
CT
浆液性与黏液性肿瘤的鉴别
腹膜假性黏液瘤(PMP);低级别浆液性癌(LGSC);高级别浆液性癌(HGSC)
卵巢原发性黏液性肿瘤与转移瘤的鉴别
原发性黏液性肿瘤:
转移瘤:
镜下上皮细胞瘤的组织学分类:良性,交界性,恶性。(a)良性肿瘤囊壁被覆单层上皮(本例为浆液),内衬有纤毛立方和柱状细胞(箭)。(b)交界性肿瘤的乳头分层分支(箭),轮廓不规则,内部有纤维状基质(*)。分离的细胞簇很常见(箭头)。没有发现侵袭灶。(c)恶性肿瘤细胞簇(箭)呈乳头状分层分支。在高倍镜下,细胞核异型性高,多形性,大小和不规则核轮廓的变化超过三倍。
57岁女性, 良性浆液性囊腺瘤。阴道超声图像显示一单纯囊肿(*)。
34岁女性, 双侧浆液性交界性肿瘤。(a,b)T2WI脂肪抑制(a)和T1WI增强压脂减影(b)MR图像显示T2高信号肿块,弥漫多发明显强化的T2乳头状低信号灶(箭),与双侧附件区分界不清,囊肿表面可见强化的疣状突起(b *)。(c)大体病理显示肿瘤囊内(*)和表面(**)大量质脆的白黄色乳头状突起,囊肿内充满浆液(箭)。
70岁女性,高级别浆液性癌(HGSC)。(a)CT增强显示左侧附件区囊性肿块,局部见强化的乳头状突起(白箭)和实性成分(虚线圆圈)。肿块与直肠(黑箭)分界不清。(b)在大体病理显示多房囊实性肿块,可见光滑及增厚的囊壁和乳头状结节(箭)。实性成分为白褐色、质韧,并局部易碎的坏死灶(*)。
28岁女性, 左卵巢交界性黏液性肿瘤。T2WI压脂(a)和T1增强压脂(b)显示多房囊性肿物,囊肿内容物的信号不同(*),对应不同粘度的蛋白。T2WI(a)可见局部多发小囊簇状分布,腔较小(箭),其囊壁有强化。肿块与子宫(U)和右卵巢(Ov)分界清晰。
63岁女性, 左卵巢黏液腺癌。(a)CT增强显示较大的实性肿块,内见多发叶状局灶性低密度区(虚线圆),腹水(*)。(b)大体病理显示左侧卵巢被囊实性肿块完全替代,实性成分软而肉质(*)。多处囊肿壁厚,壁结节(箭)。囊内容物溢出但可见黏液(箭头)。(c)镜下示融合性腺体并见囊内(*)和细胞内(箭)粘蛋白。
47岁女性, 子宫内膜样癌。(a,b)T1WI平扫(a)增强扫描(b)脂肪抑制图像显示右侧附件区实性为主肿块,不均匀强化,不规则T1高信号提示右附件局部出血(箭),病灶与邻近子宫(U)和直肠(R)分开。可见多发子宫肌瘤。注意,子宫内膜样肿瘤通常是囊实性肿块。(c)右卵巢的大体病理显示实性黄褐色分叶状肿瘤,局部坏死(箭)。(d)镜下可见背对背的腺体,间质很少。腔轮廓光滑(*),内衬柱状细胞,主要是极化的细胞核(箭)和中度细胞异型。
86岁女性, Brenner瘤。(a)轴位增强CT图像显示左侧附件区肿块,密实、边缘光滑,并伴有斑点钙化(箭头)。(b)轴位T2WI显示病变呈T2低信号(*)。(c)大体病理显示卵巢实质已完全被边界清楚的实性肿块所替代,切面呈白褐色,并有明显的带状纤维(箭)。(d)镜下示不同形状的实性和囊性瘤巢(箭),周围有明显的纤维基质(*)。
囊性腺纤维瘤2例。(a)66岁女性,阴道流血,彩色多普勒超声显示右卵巢囊性肿块,壁厚而光滑,内部见一更小的囊肿(箭),未检测到血流。(b)另一例患者,轴位T2WI-FS显示一囊性肿块,其内纤维成分(白箭)和壁增厚(黑箭),呈明显低信号。(c)图a肿块大体病理示多房囊性肿块,囊肿大小不一(*),白褐色实性部分(**)混合在一起,局部见乳头状突起(箭)。(d)镜下示c图中的囊壁被单层浆液型上皮(箭),其覆盖在乏细胞的纤维基质(箭头)上。
卵巢成熟畸胎瘤2例。(a–c)36岁女性,T1WI(a)显示大部分为T1高信号的盆腔肿块(白箭),可见等低信号的壁结节(黑箭)。T1增强压脂(b)示病变内信号丢失(白箭),提示为肉眼可见脂肪。壁结节边缘强化,而其中央T2低信号部分仍呈低信号(黑箭)。壁结节内T1和T2低信号提示Rokitansky结节内存在钙化。T2WI-FS示病灶内大部分区域及壁结节中心均呈低信号(箭)。未见右侧卵巢,小插图显示肿块与左卵巢分界清晰(箭头)。(d–f)另一患者超声图像(d)示成熟畸胎瘤中的Rokitansky结节表现为无血流、高回声、有声影(d中的箭头)(*)。大体病理检查(e)显示打开的囊性肿物,包含头发(*),牙齿(箭)和皮脂。含皮脂或脂肪的囊内容物已破裂。浆膜呈白褐色至红色,光滑且发亮(**)。镜下(f)可见皮肤和皮肤附属物(包括皮脂腺)所呈现的表皮来源组织。
15岁女孩, 未成熟畸胎瘤。(a)冠状CT增强图像显示右腹部较大囊性肿块,囊内容物为单纯液体(*),局部可见强化的软组织(黑箭),钙化(白箭头)和微小的脂肪灶(插图箭头)。(b)大体病理显示分叶状肿物,局部出血,囊壁光滑(黑箭),包含透明的浆液,实性部分(白箭)局部钙化(绿箭),另见毛发。(c )镜下见杂乱排列的成熟(结肠粘膜 *)和未成熟(神经上皮-箭)组织的混合物。
45岁女性,甲状腺机能亢进, 起源于卵巢甲状腺肿的乳头状甲状腺癌。(a)超声图像显示右卵巢(圆形)见高回声肿块,内部血流较少(箭)。(b)大体病理显示实性不均质肿块,切面从胶状牛肉红色(*)到黄褐色(**)。未见坏死或出血。(c)镜下示卵巢实质内见含腔样胶体(*)的甲状腺滤泡。周围可见黄体(**)。(d)高倍显微照片显示甲状腺滤泡被覆具有核异型的立方(箭),与甲状腺乳头状癌一致。
13岁女孩, 卵黄囊瘤。(a)超声检查显示囊实性混合肿块,内见亮点样血流(箭头)和大血管(箭头),肿瘤来源不明,建议行MRI检查。(b)矢状T2WI示与膀胱(BL)和子宫(U)分界清晰的囊实性肿块,瘤内可见蛇形和类圆形流空扩张血管(箭头)。(c、d)T1WI平扫及增强压脂图像示肿瘤局部出血(c箭),明显强化的瘤内血管(箭头)及实性部分(箭)。(e)大体病理显示黄褐色至红色的实性区域内混有多发小囊性灶(**),部分充填血栓(箭),部分为扩张血管(箭头)。(f)镜下见Schiller-Duval体,中心为毛细血管(*)周围衬有肿瘤细胞(箭),并带有细胞内球样玻璃样变(箭头)。这些表现是卵黄囊瘤的特征。
57岁女性, 卵巢纤维瘤。轴位T2WI显示T2低信号肿块(*)起源于左卵巢(Ov),与子宫(U)分界清晰,左侧卵巢见一单纯囊肿。肿瘤内信号不均,边缘见高信号区,提示水肿和囊性变(箭头),该患者证实合并了卵巢扭转。少量腹水(箭)。
64岁女性,绝经后出血, Sertoli-Leydig细胞瘤(SLCT)。冠状T2WI显示右侧卵巢实性肿瘤(箭),相对于子宫肌层,其信号强度更高,该患者还伴有左侧卵巢纤维瘤(箭头),其T2信号比SLCT低得多。
54岁女性, 胃癌患者,卵巢转移性Krukenberg肿瘤。(a)增强CT图像显示双侧附件区实性为主肿瘤(*),密度不均,边缘较清楚,与子宫(U)分界清晰。腹水(箭)。(b)大体病理显示实性肿瘤并局灶性囊性变(箭头),质地不均,从出血性的红色(*)到淡黄色(**)。注意肿瘤维持了卵巢的轮廓,可见表面小结节(箭头)。(c)镜下可见弥漫性浸润的印戒细胞(箭头),其内粘蛋白使核移位。临床病史和免疫组化特征有助于确定其起源。
几个知识点:






文章评论(0)