心肌梗塞的前兆(心肌前兆梗塞症状)
尽管有众多先进的方法,包括心脏血清标记物()检查、影像学技术等,ECG仍然是快速筛选诊断急性心肌的廉价而可靠的工具,尽管它也有局限性,但是它有助于及时诊断及进行拯救生命的再灌注治疗。
心肌缺血、损伤和梗死的表现
胸痛时ECG检查能揭示缺血证据。谨记,即使罹患严重的静息ECG也可能正常,高达20%比例的患者在缺血发作时并不表现ECG的改变。

图3-19:缺血时的ECG图形。缺血引起暂时性的、可逆的心肌血供减少和缺氧。1mm以上的ST段水平或下斜型压低提示心肌缺血。胸痛时ST段水平或下斜型压低提供了存在冠状动脉固定狭窄的线索。一过性的T波倒置同样也是缺血的标志。一过性的ST段抬高提示冠状动脉引起变异型。

图3-20:一例变异性心绞痛中年女性患者的ECG。胸痛开始时,在Ⅱ导联上可见明显的ST段抬高(因右冠状动脉痉挛)。注意数分钟后胸痛缓解,ST段恢复至基线水平。
多个导联上显著的ST段抬高或压低往往表明严重的缺血。然而,有一点需要明确,在具有明确冠心病而既往无的患者中约50%的静息ECG可以完全正常。而且,有时短暂的缺血发作,尤其是左回旋支病变相关的缺血,不引起明显的ECG异常。
在心肌梗死早期发生心肌损伤时,心肌的血供持续减少,ST段抬高。病理性Q波是心肌梗死较晚期的表现,即长时间的冠状动脉阻塞导致了心肌不可逆性坏死。随时间发展,ST段抬高可消失,但Q波遗留下来提示既往心肌梗死(图3-21)。
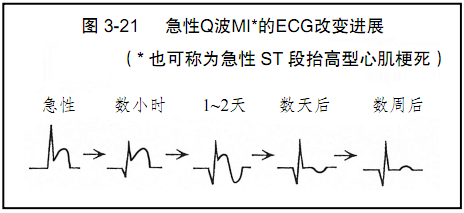
图3-21:产生QRS波、ST-T的一系列特征性的ECG表现。图中显示了急性ST段抬高型心肌梗死(Q波心肌梗死)的ECG演变过程。注意在Q波形成之前ST段凹面上升性抬高。在发病的早期阶段进行干预(如溶栓治疗、经皮介入治疗)可逆转这一过程。随时间发展Q波逐渐形成,ST段恢复至基线,T波倒置恢复直立。最终形成的ECG相差很大,依赖于心肌损失的数量。
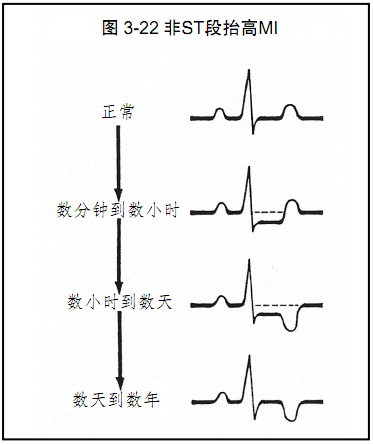
图3-22:的ECG表现。无ST段抬高表示非透壁性心肌梗死,梗死范围局限于心内膜下。
在急性胸痛综合征的病例中,ECG上早期的T波高尖(图3-16A)、ST段凸面向上抬高包括对应导联的ST段镜像性压低能提供缺血性胸痛的证据,支持急性心肌梗死的诊断。
心肌缺血和梗死的定位
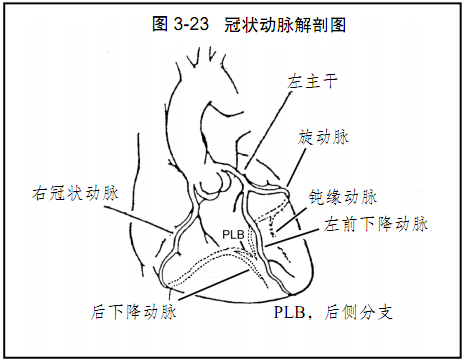
图3-23:冠状动脉示意图。
•LAD供应前壁、室间隔血供,回旋支供应侧壁。
•右冠状动脉供血左右心室下壁,在55%的人群供应窦房结,在约90%人群供应AV结(其他的左由回旋支供血)。右冠的急性闭塞导致急性下壁(导联II,III,aVF)和(或)右室(右侧导联V4R)心肌梗死。此时可能出现窦性心动过缓(由于SA结缺血),以及Ⅰ度、Ⅱ度、Ⅲ度AVB(由于AV结缺血)。
•左主干的急性闭塞将导致广泛的前壁心肌梗死(导联V1~V6,I,aVL)、泵衰竭和。此时aVR导联的ST段抬高往往超过V1导联可以是有用的线索。LAD的急性闭塞导致前壁心肌梗死(V1~V6)、左室衰竭、房性和室性,因室间隔的传导系统受累产生束支传导阻滞和MobitzⅡ度Ⅱ型AVB。
•左回旋支的急性闭塞导致急性侧壁心肌梗死(I度,aVL)。在约10%~20%的患者,该动脉还供血左室下壁和后壁。标准12导联ECG不能观察左室后壁的心电波形。可从V1~V3导联的镜像改变表现出来。
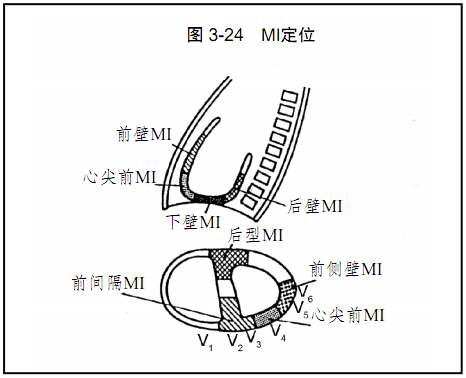
图3-24:心肌缺血定位示意图。尽管右室也可以发生梗死,但左室梗死更常见。
疼痛发作时ECG发现常可定位梗死范围:
•前间隔[V1~V3]
•前侧壁[V3~V6,I,AVL]
•侧壁[I,AVL]
•下壁[II,III,AVF]
•后壁(V1~V3导联R波增高-镜像改变)

图3-25:心肌梗死相关的动脉和ECG定位。
导联II、III、aVF(下壁心肌梗死)、V1~V3/V4(前间隔心肌梗死)、I和aVL(高侧壁心肌梗死)可见病理性Q波,后壁心肌梗死时V1-V2导联R波增高(Q波的对应改变)。V1导联R波增高并非单见于后壁心肌梗死,在右室肥厚、WPW综合征、心脏逆时针转位、RBBB时V1导联R波也可增高。
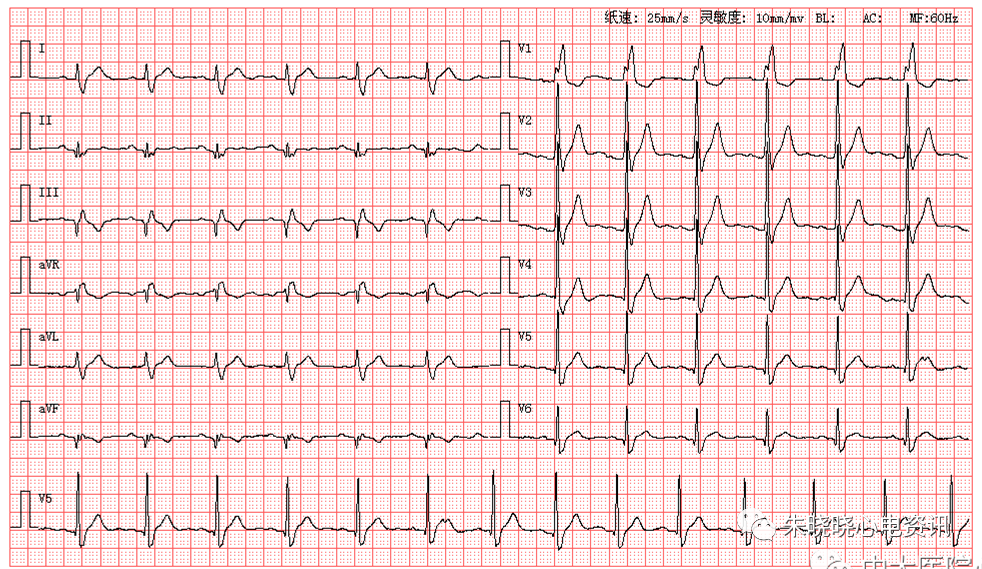
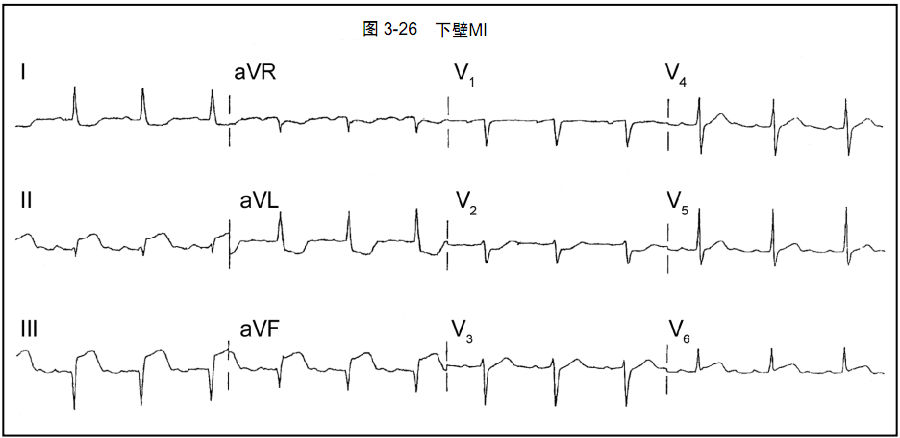
图3-26:一例急性下壁心肌梗死患者的12导联ECG记录。注意下壁导联(II,III,aVF)ST段抬高,导联I、aVL的ST段压低为对应改变。
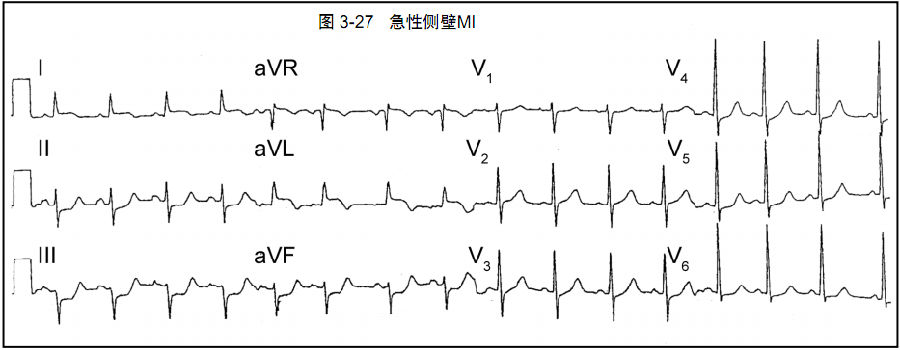
图3-27:急性侧壁心肌梗死。注意导联I、aVL可见ST段抬高,下壁导联II、III、aVF的ST段压低为对应改变。
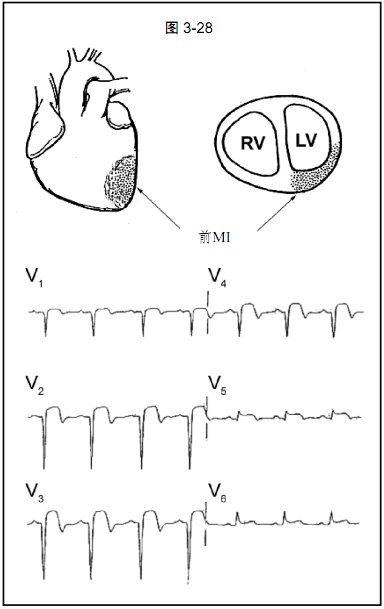
图3-28:前间壁心肌梗死。注意V1~V4导联病理性Q波、ST段抬高和T波倒置。
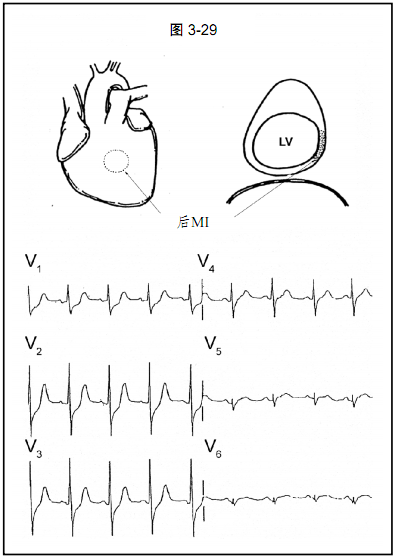
图3-29:急性后壁心肌梗死。后壁的Q波形成和ST段抬高在相应导联V1~V3上呈R波增高的镜像改变。下壁和侧壁导联通常参与梗死过程。
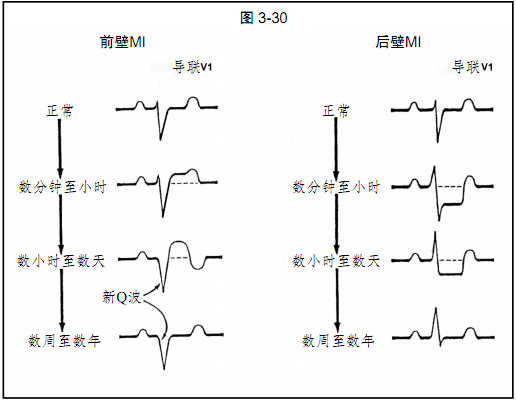
图3-30:一例前壁心肌梗死的典型ECG演变过程,注意V1导联和后壁心肌梗死时V1导联图形的区别。在标准12导联ECG上,后壁心肌梗死表现为与后壁相对的心前导联出现镜像改变,即ST段压低(损伤电流的镜像表现)和R波增高(病理性Q波的镜像表现)。
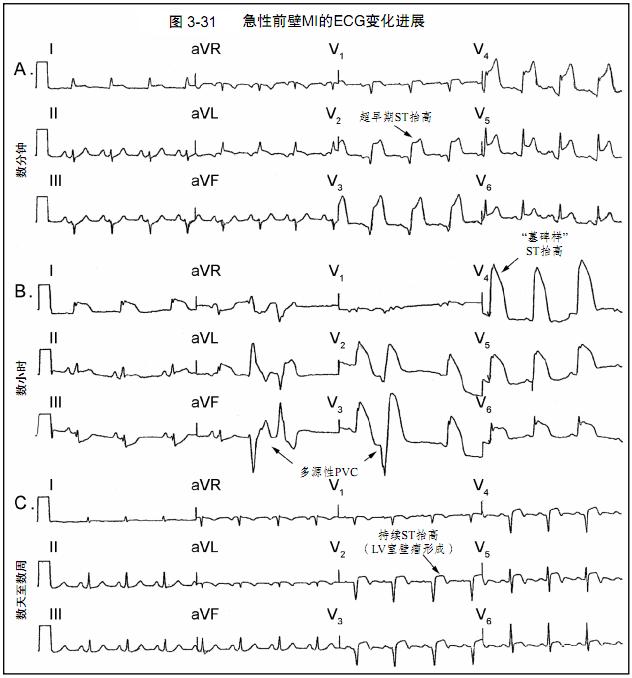
图3-31:急性前壁心肌梗死的典型ECG变化。
A.超早期的ST段抬高和T波高尖。
B.V1~V6、I、aVL导联“墓碑样”ST段抬高。可见多源性室性早搏。
C.ST段抬高逐渐恢复,随之Q波形成,T波倒置。持续的ST段抬高提示左室室壁瘤形成。
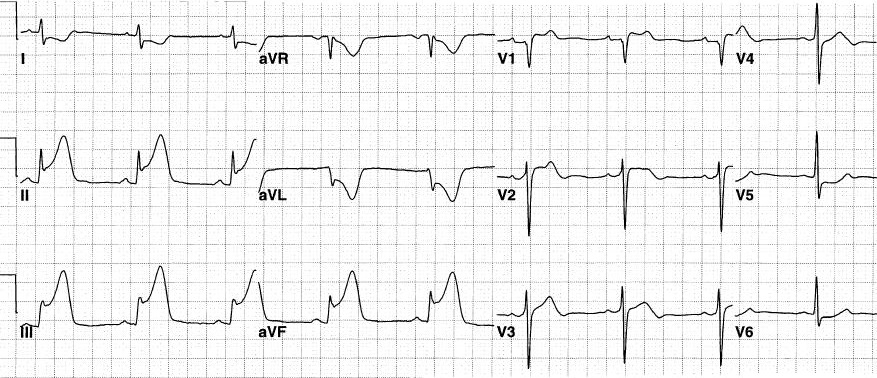
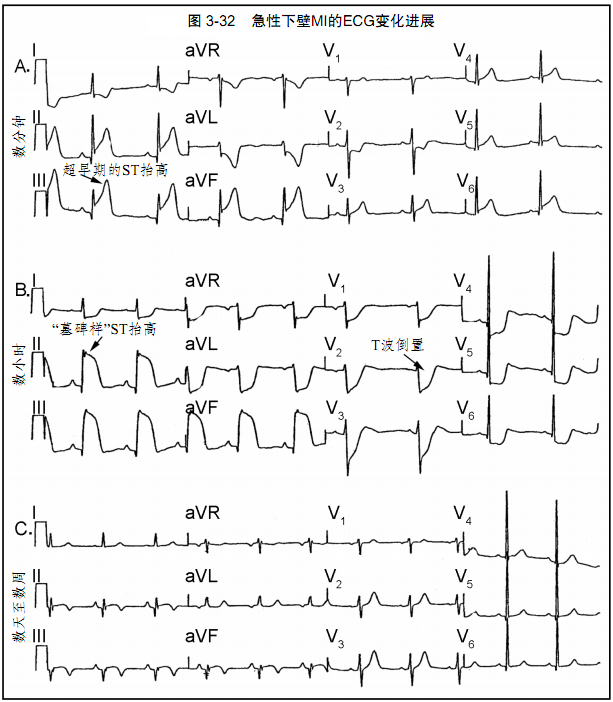
图3-32:急性下壁心肌梗死的典型ECG变化。
A.超早期ST段抬高和T波高尖。
B.II、III、aVF导联“墓碑样”ST段抬高伴心前导联对应性ST段压低。
C.R波消失、病理性Q波形成、T波倒置和ST段恢复至基线。
III导联ST段抬高程度大于II导联是提示右冠近中段闭塞的有用线索。下壁或后壁MI时右胸导联V3R和V4R上ST段抬高和R波消失提示右室梗死(图3-33)。
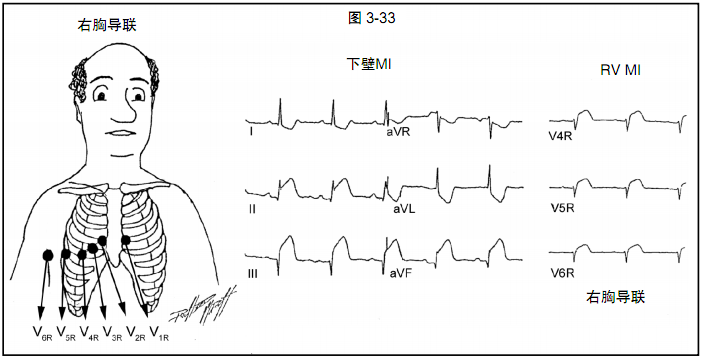
图3-33:左:右胸导联(V1R~V6R)电极定位。右:ECG记录显示急性下壁、右室MI。注意II、III、aVF、V4R~V6R导联ST段抬高。
心电图在溶栓治疗中的应用
结合患者的病史和体格检查,12导联ECG是筛选是否给予患者溶栓治疗的主要决断因素。ECG的两项主要表现是2个以上相应肢体导联ST段抬高>1mm和心前导联ST段抬高>2mm;或新发LBBB。这些指标提示新发的血栓形成导致心肌损伤,该患者适合于接受溶栓治疗。
没有证据表明不伴有ST段抬高或新发LBBB的缺血性胸痛患者能从溶栓治疗获益。而不同于ST段抬高型心肌梗死,的患者不能从溶栓治疗获益。
总之,梗死面积越大,患者越能从溶栓治疗获得死亡率降低的益处。心肌梗死面积大小可通过ST段抬高的导联数和总的ST段偏离基线水平的mm数(即包括ST段抬高和压低)来反映。表现为缺血性胸痛和多个心前导联(如V1~V4)T波倒置,伴或不伴心肌酶增高的患者,往往冠脉病变位于LAD近段的高度狭窄(Wellens图形)。若不经过及时治疗,这些患者在数周或几个月内可能会进展为广泛的前壁心肌梗死。
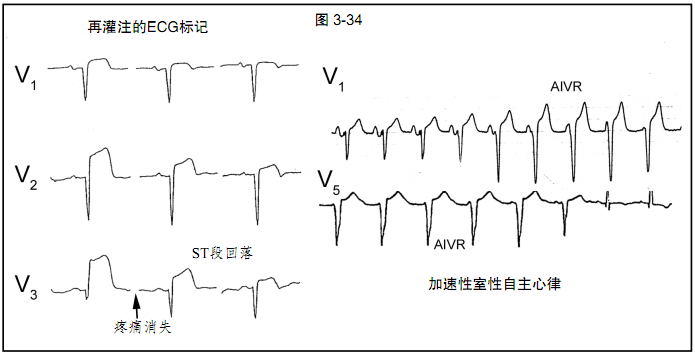
图3-34:再灌注的临床标志。
A.一例接受溶栓治疗的急性前壁心肌梗死患者的系列ECG记录。注意半小时内抬高的ST段迅速回落超过50%。在此期间,患者描述胸痛迅速完全缓解。
B.加速性室性自主心律也提示再灌注。
心电图解读的注意事项
尽管ECG的临床重要性毫无疑问,它也有许多局限性。急性心肌梗死后数小时内ECG可能仍正常,通过ECG仅能及时诊断出50%~60%的患者。而且,尽管Q波提示既往心肌梗死史,其存在无助于排除冠心病。
心肌梗死可能不表现为有诊断意义的ECG改变(可能仅有轻微甚至没有ST-T改变),是否出现ECG变化取决于梗死程度、定位和相关的ECG异常(如存在LBBB,心室起搏器)。伴LBBB的左室梗死,难于识别Q波,因为LBBB时左室除极稍晚于右室,左室的Q波成分会埋藏在右室的除极波内。
在急性心肌梗死的早期阶段,患者易于发生心室颤动,而此前的ECG记录可能完全正常(在多达20%的病例)。如果临床高度可疑心肌梗死,即使ECG正常,也不应疏忽诊断,由于过分依赖于ECG,患急性心肌梗死的患者被不恰当的漏诊从急诊室送回家,这种情况太经常发生(图3-35)。

图3-35:正常ECG带来的教训。注意一例主诉胸痛的患者在急诊室记录的ECG示V1-V3导联几乎完全正常。幸运的是,医生根据临床病史将该患者收入CCU。注意2.5小时后ECG出现ST段抬高和T波高尖的超早期变化,此时患者胸痛加剧,临床情况恶化。
只要有可能,应尽量获取患者既往的ECG记录,以此判断现有的ECG异常是否新出现。若没有以往的ECG记录作为对照,所有的现有ECG异常都应被视为新近发生。有时新发的ECG异常能“掩盖”以往的异常ECG现象。
发生Q波心肌梗死后ECG完全恢复正常的情况并不常见,但若梗死面积不大时这一情况可能发生。成系列的ECG记录有助于评价治疗反应和判断预后、病情缓解情况。例如,ECG能用来评价溶栓治疗或抗缺血治疗效果。溶栓治疗后ST段完全而迅速的回落是再灌注成功的特异性指标(图3-34)。
不能过分解读ECG也是很重要的。患者可能有严重的潜在心脏疾病而ECG改变轻微甚至完全正常,或者相反患者ECG异常而没有器质性。
过于依赖ECG的计算机自动分析结果也可能导致错误解读(即不正确、过度或不足的诊断),有时会带来破坏性的临床后果。因此,必须审慎检查ECG的计算机自动分析结果。临床背景可提示某一ECG表现的重要性,例如:
•Q波和类似于梗死的ECG图形并不一定都是冠心病(如WPW综合征)。预激波形(δ波)有助于识别出WPW综合征。
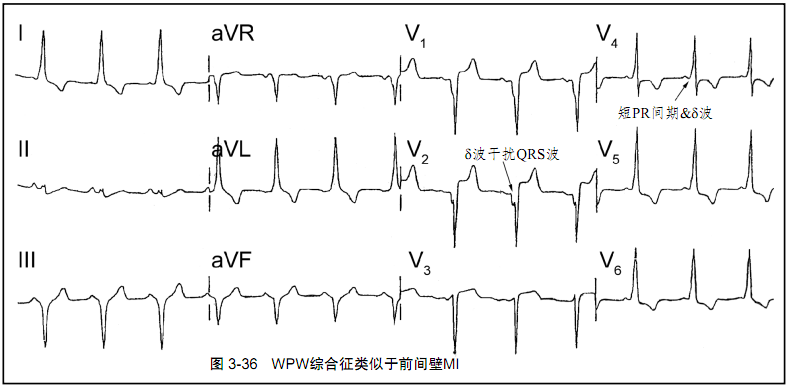
图3-36:一例WPW综合征患者的12导联ECG类似于前间壁心肌梗死(因δ波干扰了前壁导联的QRS波)。
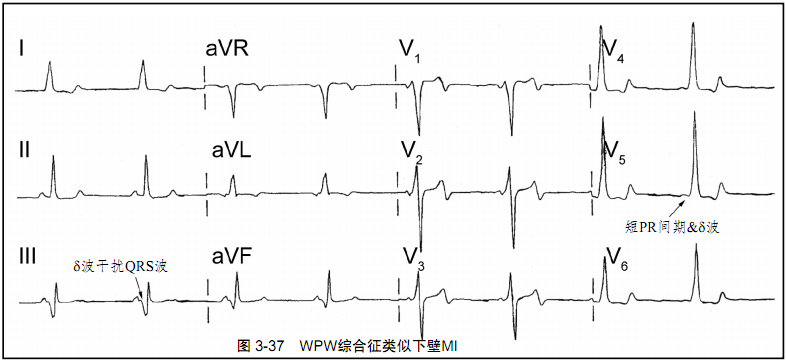
图3-37:一例WPW综合征患者的12导联ECG类似于下壁心肌梗死。这例无症状患者进行了一次常规ECG检查,然后被告知有过心肌梗死的“证据”。注意III和aVF导联的Q波易被错误诊断为下壁心肌梗死(由于下壁导联的δ波干扰QRS波)。
•在非缺血性的患者也可能见到病理性Q波,这些心肌病变或者是原发性或者是继发性(如结节病,淀粉样变,肿瘤,),继发性心肌病变表现为正常心肌的被浸润和(或)被病理组织替代。
• 病理性Q波、ST段抬高、负向T波、QT间期延长可见于应激性心肌病的患者(因介导的心肌顿抑)。
• 性心脏病通常也可在下壁和侧壁导联出现类似于心肌梗死的不正常Q波(由间隔肥厚引起)和左室肥厚表现。
• 心前导联的巨大负向T波提示心尖。通过ECG可与肥厚梗阻型心肌病相鉴别。
附:关于ECG的10个要点
1.ECG是主诉胸痛、或眩晕患者首先需要接受的检查。
2.ECG检查是已知患有和(或)心功能不全患者有用的初始评价手段,也是40岁以上、具有冠心病危险因素、已知或怀疑心脏疾病的患者接受心脏和非心脏手术(尤其是大手术,需要大量输液的手术或主动脉、周围血管手术)围术期评价的重要部分。
3.系统地记录ECG有助于判断急性心肌梗死,评价治疗反应(如急性心肌梗死溶栓治疗),观察基础ECG记录时发现的异常现象的发展、缓解或持续。
4.ECG并非精确的工具。严重心脏疾病的患者可能ECG表现正常,也可能无可查明的心脏疾病而ECG异常。
5.不要过分解读ECG。在人群中正常参数的范围是宽泛的,正常与异常之间可能有很大的重叠。
6.在阅读ECG前,先确定其记录方法正确。警惕心电图技师的错误(如导联放置位置错误,导联反接)。需经常检查和校准ECG机的描记质量。注意排除体表电极与皮肤接触不良引起基线干扰、患者肢体活动和引起伪差。
7.为正确阅读ECG,需采用系统而逻辑性的步骤,即依次评价心率、节律,P波、QRS波、ST段、T波、PR间期、QRS和QT间期,平均QRS电轴,照此则不会遗漏信息。
8.注意检查ECG电脑自动分析结果报告。计算机自动生成的ECG报告常常有错误。计算机程序对ECG心率、电轴的测量是精确的,但在计算间期、节律紊乱、缺血和梗死方面则会存在偏差。所以需要医者仔细阅读心电图,避免误诊及灾难性的后果。
9.不要抛开既往的ECG记录孤立地解读现有的ECG图形。偶然情况下,新出现的ECG异常可能会掩盖以前的异常心电现象。和以往ECG对比有助于正确解读并具有重要的治疗意义。
10.所有的ECG诊断必须结合临床实际。当结合恰当的临床信息(如患者年龄、性别、现有症状、接受治疗情况)后对ECG解读的准确性方能提高,ECG的任何异常现象都与其他临床数据相关。如侧壁ST段压低在急性胸痛、高血压或接受治疗等情况可能有不同的意义。
(聂晶 译)
本文内容节选自《临床心脏病学图解速成讲授(第4版)》(天津科技翻译出版有限公司出版)。医脉通已获得出版社授权。欲了解更多内容,请阅读原版书籍。





文章评论(0)